
por Equipe Seu Cardio | Blog, Fatores de Risco e Prevenção, Insuficiência Cardíaca, Pré e Pós-Operatório
O coração não está completamente solto em nosso tórax. Para manter a sua posição ideal e bater de forma eficiente, ele é revestido por uma membrana chamada pericárdio. Ela envolve e confere estabilidade ao coração e às raízes dos grandes vasos sanguíneos.
Outra função importante do pericárdio é produzir uma pequena quantidade de líquido que fica entre o coração e a própria membrana. Esse líquido tem como objetivo reduzir o atrito das batidas do coração. No entanto, algumas doenças podem fazer com que o pericárdio aumente a produção deste líquido de forma exagerada. O excesso de líquido no local comprime o coração e compromete todo o sistema. Para essa produção excessiva, damos o nome de Derrame Pericárdico. E, uma das suas principais consequências, é o Tamponamento Cardíaco, uma emergência médica.
Como acontece o Derrame de Pericárdio
Uma das principais causas do Derrame Pericárdico são as infecções por vírus na própria membrana que envolve o coração, as chamadas pericardites. Doenças como a tuberculose, colagenose e, até mesmo, metástases tumorais também costumam desencadear a produção excessiva de líquido pericárdico e provocar o problema.
É importante ressaltar que o pericárdio é constituído por camadas com baixa capacidade de distensão. Assim, um maior volume de líquido pericárdico pode aumentar significativamente a pressão sobre o coração. Dessa forma, acaba prejudicando o seu funcionamento e podendo levar ao tamponamento cardíaco. Em alguns casos, o coração pode chegar a parar de bater e o risco de morte é real.
Velocidade do Derrame
Tão importante quanto o volume de líquido em excesso, é a velocidade com que ele é produzido. Isso pode ser decisivo para o aparecimento de sintomas e para as consequências sobre o sistema cardiovascular.
“Geralmente, a rápida produção de líquido em excesso, mesmo em pouco volume, não permite que a membrana se adapte da forma necessária. Isso aumenta repentinamente a sua pressão interna e pode ter consequências agudas, como o tamponamento cardíaco. Quando o derrame acontece em maior volume, mas lentamente, pode haver um grande acúmulo de líquido sem tamponamento. Isso acontece devido ao fato de haver uma adaptação e distensão gradual do pericárdio. Dessa forma, permite acomodar um maior volume de líquido sem compressão excessiva sobre o coração.” – Dr. Sergio Lima de Almeida, Cirurgião Cardiovascular (CRM 4370 / RQE 5893).
Sintomas do Derrame Pericárdico
O derrame pericárdico pode ser leve, moderado ou de grande porte. Porém, os sintomas estão mais relacionados à causa do que à extensão.
Em casos moderados, relacionados a pericardites, o derrame pericárdico pode provocar desconforto no peito. Em situações mais graves, a dor no peito pode ter características similares ao infarto.
“Na cirurgia cardíaca, o derrame pericárdico pode acontecer no pós-operatório, por conta do acúmulo de sangue em volta do coração. Para evitar isso, os pacientes saem da sala de cirurgia com um pequeno dreno, que previne o acúmulo de líquidos.” Dr. Sergio Lima de Almeida, Cirurgião Cardiovascular (CRM 4370 / RQE 5893).
Tamponamento Cardíaco
O tamponamento cardíaco é uma emergência médica e pode levar à morte rapidamente.
“A pressão do líquido proveniente do derrame pericárdico pode fazer o coração parar de bater. Nesses casos, os pacientes costumam entrar em choque, apresentam hipotensão e desconforto geral significativo.” Dr. Sergio Lima de Almeida, Cirurgião Cardiovascular (CRM 4370 / RQE 5893).
Diagnóstico e Tratamento
O ecocardiograma é o melhor exame para realização do diagnóstico do derrame pericárdico. Há vezes em que a doença é percebida por acaso, durante exames de rotina ou com outros objetivos.
Nos casos em que o derrame pericárdico não é significativo e não prejudica a função do coração, o paciente passa a ser acompanhado de perto pelo Cardiologista Clínico. Esse acompanhamento é importante e costuma contemplar a realização frequente de exames de ecocardiograma.
No entanto, nos casos mais graves, em que o derrame mostra-se crescente, a solução do problema está diretamente relacionada à cura da doença de origem (pericardite, tuberculose, colagenose e tumores).
Muitas vezes, há necessidade de se realizar a biópsia e a drenagem do líquido para elucidação diagnóstica em laboratório. A análise do tecido é feita por um exame anátomo-patológico.
“O tamponamento cardíaco exige intervenção direta e imediata. Ela implica na descompressão do coração por meio da retirada do líquido em excesso. Isso pode ser feito de duas formas: com uma punção para drenagem do líquido ou com uma pequena incisão no terço inferior do tórax, com a colocação de um dreno. Utiliza-se esta mesma via de acesso para realização da biópsia e da drenagem, em casos que se intervém para diagnóstico.” – Dr. Sergio Lima de Almeida, Cirurgião Cardiovascular (CRM 4370 / RQE 5893).
A descompressão tende a reverter o tamponamento cardíaco em questão de segundos. Porém, para que ele não venha a se repetir, é necessário descobrir os motivos que levaram ao derrame pericárdico e tratá-los.
Cuide da saúde do seu coração. Em caso de sintomas, busque assistência médica.


por Equipe Seu Cardio | Blog, cuidados, Fatores de Risco e Prevenção, Insuficiência Cardíaca, Válvulas
Para falarmos de insuficiência valvar, precisamos entender que as válvulas cardíacas funcionam como quatro portas. Localizadas entre as quatro câmaras do coração, elas devem permitir a passagem do sangue apenas no sentido correto da circulação – e se fechar para eventuais refluxos.
“A insuficiência valvar acontece quando uma das quatro válvulas do coração torna-se incompetente na sua função de fechar, permitindo o refluxo de sangue. Esse refluxo, com o passar do tempo, pode levar à falência de bomba do coração” – Dr. Sergio Lima de Almeida, Cirurgião Cardiovascular em Florianópolis/SC (CRM 4370 / RQE 5893).
Efeitos Degenerativos
Caso não seja tratada, a insuficiência valvar tende a tornar-se cada vez mais grave. O problema, originado e, até certo ponto, localizado nas válvulas, pode ter impacto direto sobre a bomba cardíaca como um todo.
“A insuficiência valvar provoca uma perda gradual na força contrátil do coração. Isso faz com que a quantidade de sangue ejetado pelo órgão a cada batimento (fração de ejeção) seja cada vez menor, levando a um quadro clínico chamado de insuficiência cardíaca” – Dr. Sergio Lima de Almeida, Cirurgião Cardiovascular em Florianópolis/SC (CRM 4370 / RQE 5893).
A insuficiência valvar pode provocar sintomas diversos, que variam de acordo com a válvula afetada. A manifestação mais comum da doença, no entanto, é o cansaço excessivo e a falta de ar.
Tratamento da Insuficiência Valvar
Os tratamentos para a insuficiência valvar podem envolver o reparo cirúrgico da válvula (plastia valvar) ou a substituição dessa estrutura por uma prótese valvar mecânica ou biológica – a exemplo das novas próteses com Tecnologia Resilia.
“Além de estarem posicionadas em regiões diferentes dentro do coração, as válvulas cardíacas possuem características particulares que exigem abordagens próprias” – Dr. Sergio Lima de Almeida, Cirurgião Cardiovascular em Florianópolis/SC (CRM 4370 / RQE 5893).
Válvula Mitral (localizada entre o átrio e o ventrículo esquerdos):
Hoje, existe uma grande variedade de técnicas que fazem com que o reparo cirúrgico, plastia da valva mitral, seja considerado o padrão ouro nos casos de insuficiência valvar mitral degenerativa – que cursa com insuficiência severa da valva mitral.
Válvula Aórtica (localizada entre o ventrículo esquerdo e a artéria aorta):
Apesar do contínuo desenvolvimento e da crescente popularidade, a plastia da válvula aórtica ainda se reserva a casos selecionados. Por isso, em geral, o tratamento mais indicado costuma ser a substituição da válvula original por uma prótese valvar mecânica ou biológica.
Válvula Tricúspide (localizada entre o átrio e ventrículo direito):
A disfunção da válvula tricúspide costuma estar relacionada à insuficiência decorrente da dilatação do coração. No geral, pacientes que apresentam doença valvar no lado esquerdo do coração (mitral ou aórtica) tendem a apresentar insuficiência valvar também no lado direito, na válvula tricúspide.
“A plastia da válvula tricúspide vem mostrando resultados muito bons a curto, médio e longo prazos. É cada vez mais comum a associação do tratamento das válvulas do lado esquerdo do coração (mitral e aórtica) à plastia da válvula tricúspide” – Dr. Sergio Lima de Almeida, Cirurgião Cardiovascular em Florianópolis/SC (CRM 4370 / RQE 5893).
Válvula pulmonar (localizada entre o ventrículo direito e a artéria pulmonar):
Trata-se de um tipo raro de insuficiência valvar, geralmente relacionado às cardiopatias congênitas. O tratamento costuma ser realizado ainda na infância.
Próteses Valvares Cardíacas
Dependendo das causas que levam à doença, a insuficiência valvar não pode ser tratada com a plastia das válvulas cardíacas. Esse, por exemplo, costuma ser o caso da doença reumática, que provoca uma retração muito grande das válvulas, impossibilitando a plastia. Nesses casos, a alternativa passa a ser o implante valvar, seja de próteses biológicas como de próteses mecânicas.
“A decisão sobre qual modelo de prótese deverá ser implantada leva em consideração a idade do paciente. Isso porque as próteses biológicas têm durabilidade menor em pacientes mais jovens. Outro ponto observado é a aceitação do paciente em tomar ou não a medicação anticoagulante oral – e da realização dos exames para controle de TAP – uma vez que essa é uma exigência para o implante das próteses mecânicas” – Dr. Sergio Lima de Almeida, Cirurgião Cardiovascular em Florianópolis/SC (CRM 4370 / RQE 5893).
Fique atento à insuficiência valvar. Converse com o seu cardiologista sobre o essa doença e informe-se sobre as possibilidades de tratamento. É importante que você entenda os prós e contras de cada conduta e avalie a melhor opção para você.


por Equipe Seu Cardio | Aorta, Blog, Cirurgia Cardíaca, Cirurgia em Idoso, Congênito, Coronária, Fatores de Risco e Prevenção, Insuficiência Cardíaca, Marcapasso e outros dispositivos, Válvulas
Diversos fatores podem levar uma pessoa a desenvolver doenças do coração – sejam elas nas válvulas, no músculo cardíaco, no circuito elétrico do órgão ou nos vasos sanguíneos adjacentes. Entre os principais fatores de risco para doenças cardíacas, estão o histórico familiar, a idade e os aspectos relacionados com o nosso estilo de vida.
“A idade é um fator inexorável. A medida que envelhecemos, vários processos degenerativos se manifestam, como o acúmulo de cálcio nas válvulas cardíacas que leva a doenças como a estenose aórtica”, que é cada vez mais prevalente com o aumento da expectativa de vida da população. Dr. Jamil Cherem Schneider (CRM-SC 3151 / RQE 2874), Cardiologista.
Já as pessoas sedentárias, que fumam e se alimentam de forma inadequada, desencadeiam em seu organismo uma série de reações inflamatórias. Isso pode fazer com que, mesmo jovens ou sem histórico familiar, estas pessoas adquiram fatores de risco para problemas do coração. Entre os mais comuns estão:
“Estes fatores de risco adquiridos estão intimamente relacionados com a ocorrência de vários problemas como os Infartos do Coração, Acidentes Vasculares Cerebrais (AVC), Aneurismas da Aorta Abdominal e obstruções das artérias das pernas, por exemplo. Mesmo as pessoas sem histórico na família podem ter essas doenças” Dr. Jamil Cherem Schneider (CRM-SC 3151 / RQE 2874), Cardiologista.
Já as pessoas com histórico familiar de problemas cardiovasculares são ainda mais predispostas e precisam ter cuidados redobrados – inclusive na infância. É o que veremos a seguir.
Histórico Familiar
O fator genético pode contribuir significativamente para a ocorrência de problemas do coração. Em decorrência deste fato, mesmo as pessoas que se exercitam, se alimentam bem e não possuem vícios como o tabagismo, podem apresentar naturalmente risco elevado para hipertensão, diabetes e colesterol alto.
“Muitos destes indivíduos com histórico familiar para doenças do coração terão a manifestação de doença cardiovascular em idades mais precoces. Isso contribui para uma maior mortalidade e diminuição da capacidade laboral em fases mais precoces da vida” – Dr. Jamil Cherem Schneider (CRM-SC 3151 / RQE 2874), Cardiologista.
Por isso, mesmo que não tenha sintomas, consultar um médico cardiologista é fundamental. Assim, é possível conhecer o seu perfil e os riscos de desenvolver algum problema do coração. Conhecer os riscos é essencial para adotar as devidas medidas de prevenção o quanto antes.
Grau de Parentesco
De forma geral, para compreendermos os riscos do histórico familiar, é importante ter em mente o grau de parentesco dos familiares que tiveram manifestações de doença cardiovascular, tal como o infarto do miocárdio, e a idade com que eles adoeceram.
-
Histórico de Doenças do Coração em Pais e Filhos:
Pais e filhos são considerados parentes de primeiro grau. Caso o pai ou a mãe tenha algum problema do coração, as chances dos filhos nascerem com essa característica é bastante alta. Se a disfunção estiver presente nos dois lados da família, as chances são ainda maiores.
-
Histórico de Doenças do Coração em Avós e Irmãos:
Avós e irmãos são considerados parentes de segundo grau. Nesses casos, as chances de herdar uma característica genética é menor, mas ainda muito presente. Se você possui avós com histórico de doença cardíaca precoce ou irmãos diagnosticados precocemente, a atenção precisa ser redobrada.
Idade da Manifestação do Problema Cardíaco
Como vimos, o processo de envelhecimento pode levar à problemas do coração. Isso pode ser algo natural e não estar necessariamente ligado à fatores genéticos. Contudo, se os seus parentes adoecem cedo, isso pode indicar um forte traço genético.
-
Familiares com Doença Cardíaca aos 55 / 65 anos:
Caso o pai do paciente tenha sofrido com problemas do coração antes dos 55 anos de idade, ou a mãe tenha sofrido antes dos 65 anos, as chances de que a família possui um histórico familiar forte são bastante altas. Esse critério de idade vale também para irmãos, tios e avós. Pacientes que possuem familiares nestas condições devem procurar o médico cardiologista o quanto antes para avaliação.
Histórico Familiar de Doenças do Coração e Prevenção
Conhecer o histórico familiar é importante não só para cuidar da própria saúde, mas também da saúde dos filhos. Uma vez que o histórico familiar de doenças do coração é reconhecido, a prevenção contra os fatores de risco pode ser adotada já na infância.
“Os traços genéticos podem fazer com que a hipertensão, o diabetes e o colesterol alto se manifestem desde cedo, ainda na fase infantil. Quanto antes a prevenção for iniciada, com a realização de exames e a adoção de hábitos saudáveis, maiores as chances de uma vida longa e feliz.” – Dr. Jamil Cherem Schneider (CRM-SC 3151 / RQE 2874), Cardiologista.
A medicina ainda não conhece todos os fatores envolvidos no surgimento das doenças do coração. Mesmo as pessoas que não possuem histórico familiar podem nascer com traços genéticos que levam ao problema.
Por isso, indivíduos aparentemente saudáveis, sem histórico familiar, também devem procurar o médico cardiologista para uma avaliação. Já as pessoas com histórico familiar devem procurar o médico ainda mais cedo.
Os pais que identificam esse tipo de problema na família também podem procurar o cardiologista com os filhos ainda pequenos. A medida é importante para a adoção de ações preventivas que auxiliem os jovens a terem uma vida mais saudável.
*Dr. Jamil Cherem Schneider (CRM-SC 3151 / RQE 2874) é Cardiologista Clínico e Professor de Cardiologia da UNISUL. Com mais de 30 anos de atuação em Cardiologia, atua nas clínicas Hemocordis e Prevencordis e no Hospital SOS Cárdio, todos em Florianópolis/SC.


por Equipe Seu Cardio | Blog, Cirurgia Cardíaca, Insuficiência Cardíaca, Válvulas
Trata-se de uma das doenças mais comuns do coração. A Estenose Aórtica ocorre quando a Valva Aórtica, por um processo degenerativo, torna-se enrijecida, calcificada. Esse processo leva à uma diminuição de seu orifício efetivo e, assim, gera uma obstrução ao sangue que é ejetado pelo coração.
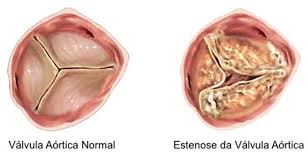 A doença é caracterizada pela calcificação, enrijecimento e até fusão dos folhetos que compõem a Válvula Aórtica. Os folhetos são as estruturas que determinam a competência da valva e fazem com que o sangue flua somente em um sentido, do coração para a aorta. Eles impedem que o sangue reflua para dentro do coração.No entanto, a Estenose Aórtica impede a válvula de abrir corretamente, reduzindo o espaço por onde o sangue deve passar. Isso faz com que o coração precise trabalhar com maior sobrecarga para bombear a quantidade de sangue necessária para o organismo.
A doença é caracterizada pela calcificação, enrijecimento e até fusão dos folhetos que compõem a Válvula Aórtica. Os folhetos são as estruturas que determinam a competência da valva e fazem com que o sangue flua somente em um sentido, do coração para a aorta. Eles impedem que o sangue reflua para dentro do coração.No entanto, a Estenose Aórtica impede a válvula de abrir corretamente, reduzindo o espaço por onde o sangue deve passar. Isso faz com que o coração precise trabalhar com maior sobrecarga para bombear a quantidade de sangue necessária para o organismo.
“A Estenose Aórtica é uma doença que tem evolução gradativa e está diretamente associada com a hipertrofia do músculo cardíaco. No início, essas adaptações podem ajudar a bombear sangue com mais força, para vencer a resistência provocada pela estenose. Mas, com o tempo, a tendência é que o quadro evolua para a Insuficiência Cardíaca.” – Dr. Sergio Lima de Almeida, Cirurgião Cardovascular (CRM 4370 / RQE 5893).
Causas da Estenose Aórtica
No geral, a Estenose Aórtica é provocada por:
- Doenças degenerativas: Especialmente em pacientes idosos, pelo acúmulo de cálcio na válvula aórtica ao longo dos anos.
- Doença reumática: Doença que costuma acometer o aparelho locomotor (ossos, cartilagens, articulações, músculos e etc), mas que também podem comprometer órgãos como rins, pulmões, intestino e coração. A doença reumática costumavam ser a principal causa de estenose aórtica em pacientes jovens. O fator causal inicial esteve muito relacionado a amigdalites de repetição, que levam ao aparecimento da doença reumática. No entanto, o número desses casos tem caído consideravelmente.
- Anomalias congênitas: Tratam-se de variações anatômicas que não são, por si só, consideradas doenças. Estudos identificaram que pessoas que nascem com apenas 2 folhetos na Válvula Aórtica (o mais comum são 3), estão mais suscetíveis à doença.
Sintomas da Estenose Aórtica
Os pacientes com Estenose Aórtica podem passar por longos períodos sem perceber os sintomas da doença. Porém, isso pode ser muito perigoso, já que pode acarretar em risco de morte súbita.
Normalmente, um dos sintomas mais comuns é a tolerância cada vez menor ao exercício. Os pacientes com Estenose Aórtica passam a tolerar menos a prática de atividades físicas a que estavam habituados. No entanto, muitas pessoas atribuem essa perda de capacidade à idade ou ao sedentarismo. Por isso, as consultas médicas periódicas são tão importantes.
“O médico precisa conhecer o histórico do paciente. A primeira vista, uma pessoa com 68 anos e que caminha 2km por dia pode ser considerada assintomática. No entanto, se essa pessoa costumava, até pouco tempo atrás, caminhar 4 ou 5 km, a redução pode significar alguma irregularidade e precisa ser investigada.” – Dr. Sergio Lima de Almeida, Cirurgião Cardiovascular (CRM 4370 / RQE 5893).
Além da intolerância à exercícios habituais, a Estenose Aórtica costuma provocar os seguintes sintomas::
- Dor no peito (angina);
- Falta de ar (dispnéia);
- Desmaios (síncopes);
Riscos da Estenose Aórtica
A ocorrência de um ou mais dos sintomas vistos acima pode indicar que a doença está em estado avançado. Como oferece risco de morte súbita, a Estenose Aórtica precisa ser investigada imediatamente.
“A Estenose Aórtica sintomática costuma ter uma evolução muito ruim. No geral, os pacientes que têm os sintomas e não são tratados possuem uma expectativa de vida de apenas 2 a 3 anos. No entanto, dependendo do caso, mesmo na Estenose Aórtica sem sintomas o risco de morte súbita pode ser alto.” – Dr. Sergio Lima de Almeida, Cirurgião Cardiovascular (CRM 4370 / RQE 5893).
Diagnóstico
O Ecocardiograma é o exame mais adequado para o diagnóstico da Estenose Aórtica e deve fazer parte dos cuidados de rotina com o seu coração. No entanto, alguns outros métodos, como eletrocardiograma, testes ergométricos, ressonância magnética e até radiografia de tórax podem indicar a doença.
Muitos pacientes sem sintomas identificam a Estenose Aórtica em exames de rotina, como o check up cardiológico. Para identificar a doença ainda nas fases iniciais, e ter maiores possibilidades de tratamento, é importante consultar o seu cardiologista de forma periódica. Caso algum dos sintomas citados acima venha aparecer, procure ajuda imediatamente.
Tratamento da Estenose Aórtica
O tratamento da Estenose Aórtica é uma das áreas em maior desenvolvimento na Cardiologia. Através da cirurgia cardíaca, é possível realizar troca da válvula aórtica por uma prótese – mecânica ou biológica. Atualmente, existem várias técnicas cirúrgicas, inclusive com mini-incisão. Temos um post aqui sobre o tema.
“A plastia representa o reparo da válvula do paciente, sendo rarissimamente indicada nos casos de Estenose Aórtica reumática ou degenerativa. A abordagem é definida caso a caso, de acordo com as necessidades e características de cada pessoa.” – Dr. Sergio Lima de Almeida, Cirurgião Cardiovascular (CRM 4370 / RQE 5893).
Priorize a sua saúde. Consulte seu cardiologista com frequência e fique atento aos sintomas da Estenose Aórtica.

por Equipe Seu Cardio | Blog, Congênito, Coronária, Fatores de Risco e Prevenção, Insuficiência Cardíaca, Válvulas
A convite da equipe de cirurgiões cardiovasculares da equipe Seu Cardio, o Prof. Dr. Miguel de Patta* (CRM/SC 2276 RQE 3308) explica o papel do Eletrocardiograma no diagnóstico das doenças do coração. Confira o post sobre o assunto:
O coração é uma bomba fantástica que recebe o sangue oxigenado nos pulmões e o envia para todo o corpo. Isso é bem conhecido por toda a população. No entanto, poucas pessoas sabem que essa bomba funciona à eletricidade e que essa eletricidade é gerada por ele próprio, através de células que a sua natureza criou para isso.
O eletrocardiograma que nada mais é do que o registro da atividade elétrica do coração. É um exame relativamente simples, rápido e barato. Surgiu há mais que 100 anos para auxiliar o médico no diagnóstico das várias doenças do coração, como também para trazer informações importantes sobre possíveis complicações dessas doenças.
Quando comenta-se que alguma pessoa está com “problema de coração”, alguns podem pensar que só existe um problema ou uma doença. Na verdade, existem várias formas de acometimento do coração:
- arritmias (coração descompassado);
- falta de sangue no próprio coração, por obstrução das coronárias (isquemia ou, quando mais grave, infarto);
- doenças nas válvulas que causam dilatação ou hipertrofia do coração (aumento da musculatura das paredes);
- doenças inflamatórias ou infecciosas que fazem o coração dilatar;
- doenças congênitas (a criança já nasce com o problema).
Como o eletrocardiograma ajuda no diagnóstico?
Arritmias:
Existem vários tipos de arritmias. Algumas mais preocupantes e outras “benignas”, que não exigem tratamento. Quando portadores de arritmias, os pacientes expressam suas queixas aos médicos de várias formas:
- “o meu coração disparou”;
- “o meu coração quer sair pela boca”;
- “o meu coração deu uma cambalhota”;
- o meu coração está descompassado”, etc.
De acordo com essas queixas o médico pode apenas suspeitar qual o tipo de arritmia está ocorrendo. Porém, o diagnóstico correto é feito pelo eletrocardiograma e, infelizmente, isso nem sempre é possível. Muitas vezes, a arritmia “já passou” e o eletrocardiograma pode ser normal.
Quando o cardiologista suspeita realmente de que as queixas do paciente são compatíveis com alguma arritmia, pode recorrer ao Eletrocardiograma de 24, 48, ou 72 horas, que chamamos de HOLTER.
Nos pacientes que desmaiam, se recuperam e procuram o médico após o episódio, a causa do desmaio pode, eventualmente, ter sido uma arritmia. Nesses casos, o diagnóstico do tipo de arritmia pode tornar-se difícil porque, geralmente, o eletrocardiograma não é realizado no momento do desmaio. Nessas situações, o HOLTER tem muita importância na procura e no esclarecimento da causa.
No decorrer de várias doenças graves, sejam elas do coração ou não, as arritmias podem aparecer e, às vezes, podem levar à morte. Por essa razão, os pacientes que estão internados na UTI estão sempre monitorizados , com seu eletrocardiograma sendo gravado e observado pelos médicos e enfermeiros durante 24h. Na eventualidade de uma arritmia, o diagnóstico é imediato, facilitando o tratamento quando necessário.
Infarto e Isquemia
O coração não para de trabalhar nunca, necessitando constantemente de um aporte de oxigênio para poder realizar esse trabalho adequadamente. Quem leva o oxigênio é o sangue, que caminha por canos que chamamos de artérias e veias. No coração esses canos são as coronárias.
Se uma ou mais coronárias estiverem obstruídas parcialmente, ou seja, algum sangue ainda passa, apesar da obstrução, o paciente poderá apresentar sintomas apenas durante o exercício, geralmente uma dor ou desconforto no peito causada por falta de sangue naquele momento do esforço. É o que chamamos de isquemia. Se o eletrocardiograma for realizado no momento da dor, a possibilidade de apresentar alterações é maior, facilitando o diagnóstico da doença Porém, se for realizado após a melhora do quadro, poderá ser normal e o médico não consegue descobrir o problema. Por isso, em pacientes que apresentam dor ou opressão no peito aos esforços e procuram o médico após o alívio dos sintomas, muitas vezes solicita-se um Teste de Esforço (teste de esteira) para tentar reproduzir, no consultório, aquela situação que causou o sintoma e observar as alterações no eletrocardiograma.
Se ocorrer uma oclusão súbita e total da coronária, ou seja, não passa mais sangue nenhum, a parte do coração que recebia sangue por essa coronária vai morrer. É o que chamamos de necrose ou infarto. Essa situação geralmente ocorre em repouso e o paciente começa a ter dor no peito de repente. Procurando a emergência rapidamente, na grande maioria das vezes, o eletrocardiograma mostrará os sinais de infarto, indicando que uma coronária “fechou” totalmente. Esses pacientes são encaminhados rapidamente para o cateterismo para desobstrução da coronária (angioplastia), muitas vezes com a colocação de um stent. Essa é uma situação em que o Eletrocardiograma é extremamente importante, porque além de fazer o diagnóstico do infarto, orienta o cardiologista para qual o melhor tipo de tratamento.
Doença nas Válvulas Cardíacas:
O coração possui 4 válvulas que abrem-se deixando o sangue passar e fecham-se impedindo o sangue de voltar. Se uma dessas válvulas não abre-se bem, isso exigirá do coração um trabalho maior para fazer a mesma quantidade de sangue passar pela válvula estreitada. As paredes do coração “fazendo mais exercício” vão ficar mais musculosas, o que chamamos de hipertrofia. Se porventura a válvula torna-se insuficiente, o sangue vai voltar para o local de onde veio. Isso levará à dilatação do coração. Ambas as situações, hipertrofia ou dilatação, poderão ser diagnosticadas pelo eletrocardiograma, ajudando o cardiologista a descobrir que o problema na válvula é importante.
Pressão Alta (Hipertensão Arterial):
Essa é uma situação bem comum na população. Se o paciente tem pressão muito alta e não faz tratamento adequadamente para controlá-la, o coração terá que fazer mais força para mandar o sangue contra essa pressão alta. Isso também exigirá um trabalho maior que, para ser realizado adequadamente, necessitará que o coração aumente a sua massa muscular – a hipertrofia. Como já comentamos acima, essa hipertrofia poderá ser diagnosticada pelo eletrocardiograma.
Assim, o médico poderá saber que a pressão alta está repercutindo sobre o coração e se essa repercussão é importante ou não. Isso alertará o médico para a necessidade de um controle adequado da pressão com um, dois ou mais medicamentos.
Se o paciente apresenta uma hipertensão leve ou moderada, mas bem controlada com os remédios, a hipertrofia não aparecerá no eletrocardiograma. Isso tranquilizará o médico, pois o coração não foi afetado.
De uma maneira geral, essas são as situações mais frequentes na nossa prática diária em que o Eletrocardiograma ajuda o cardiologista no diagnóstico das doenças do coração. Além disso, muitas vezes o orienta quanto à necessidade não só de tratamento, mas também do tipo de tratamento. Por isso na consulta com um cardiologista, o paciente sempre deverá realizar um eletrocardiograma.
*Autor: Prof. Dr. Miguel de Patta (CRM/SC 2276 RQE 3308), Cardiologista na clínica Unicardio, em Florianópolis/SC, e professor de Cardiologia na Universidade do Sul de Santa Catarina (UNISUL).
por Equipe Seu Cardio | Blog, Congênito, Fatores de Risco e Prevenção, Insuficiência Cardíaca
A Comunicação Interventricular (CIV) é um tipo de cardiopatia congênita. Caracteriza-se por uma abertura ou orifício na parede (septo) que divide os ventrículos (câmaras que bombeiam o sangue) direito e esquerdo. Assim, permite a passagem do sangue de uma câmara a outra, quando este fluxo não deveria existir. Neste post, vamos abordar o impacto da Comunicação Interventricular na saúde, os tratamentos para CIV e os cuidados após o tratamento desta cardiopatia congênita.
(mais…)








 A doença é caracterizada pela calcificação, enrijecimento e até fusão dos folhetos que compõem a Válvula Aórtica. Os folhetos são as estruturas que determinam a competência da valva e fazem com que o sangue flua somente em um sentido, do coração para a aorta. Eles impedem que o sangue reflua para dentro do coração.
A doença é caracterizada pela calcificação, enrijecimento e até fusão dos folhetos que compõem a Válvula Aórtica. Os folhetos são as estruturas que determinam a competência da valva e fazem com que o sangue flua somente em um sentido, do coração para a aorta. Eles impedem que o sangue reflua para dentro do coração.


